|
تضامنًا مع حق الشعب الفلسطيني |
التهاب البلعوم بالعقديات
| التهاب البلعوم بالعقديات | |
|---|---|
| Streptococcal pharyngitis | |
 حالةٌ إيجابية المزرعة للتهاب البلعوم بالعقديات مع نضحةٍ لوزية نموذجية في طفلٍ يبلغ من العمر 16 عامًا.
| |
| تسميات أخرى | التهاب البلعوم العقدي، التهاب الحلق بالعقديات، التهاب اللوزتين بالعقديات |
| معلومات عامة | |
| الاختصاص | الأمراض المعدية |
| الأسباب | |
| الأسباب | مجموعة العِقديَّات A[1] |
| عوامل الخطر | تشارك المشروبات أو أدوات الطعام[2] |
| المظهر السريري | |
| البداية المعتادة | 1-3 أيامٍ بعد الإصابة[3][4] |
| الأعراض | حمى والتهاب الحلق وتضخم العقد اللمفاوية[1] |
| المدة | 7-10 أيام[3][4] |
| الإدارة | |
| الوقاية | غسل اليدين،[1] وتغطية الفم عند السُعال[2] |
| التشخيص | الاختبار السريع لكشف المستضد أو مزرعة الحلق[1] |
| العلاج | الباراسيتامول (أسيتامينوفين)، الأدوية اللاستيرويدية المضادة للالتهاب، المضادات الحيوية[1][6] |
| حالات مشابهة | التهاب لسان المزمار، كثرة الوحيدات العدوائية، ذباح لودفيغ، خراج مجاورات اللوزة، خراج خلف البلعوم، التهاب البلعوم الفيروسي.[5] |
| الوبائيات | |
| انتشار المرض | 5-40% من حالات التهاب الحلق[7][8] |
| تعديل مصدري - تعديل | |
التِهابُ البُلْعوم بالعِقدِيَّات ويُسمى أيضًا التِهاب الحَلْق بالعِقدِيَّات،(1) هو عدوَى تُصيب الجزء الخلفي من الحلق بما في ذلك اللوزتين، وتحدث بسبب مجموعة العِقديَّات A.[1] تؤدي هذه العدوى إلى عددٍ من الأعراض، أكثرها شيوعًا الحمى والتهاب الحلق واحمرار اللوزتين وتضخم العقد اللمفاوية في الرقبة،[1] كما قد يحدث صداعٌ وغثيانٌ وتقيؤ.[1] يُعاني بعض المُصابين من طفحٍ يُشبه ورق الصَّنْفَرَة يُعرف باسم الحمى القرمزية.[3] تبدأ الأعراضُ عادةً بين اليوم الأول والثالث من الإصابة وتستمر من سبعة إلى عشرة أيام.[3][4]
ينتشرُ التهاب البلعوم بالعِقدِيَّات عبر الرذاذ التنفسي للمُصاب،[1] وقد ينتشر بشكلٍ مباشرٍ أو عن طريق لمس شيءٍ عليه الرذاذ ثم لمس الفم أو الأنف أو العينين.[1] قد يحمل بعض الأشخاص البكتيريا دون ظهور أية أعراضٍ عليهم.[1] كما قد ينتشر أيضًا عن طريق الجلد المصاب بمجموعة العِقديَّات A.[1] يُشخص الفرد اعتمادًا على نتائج الاختبار السريع لكشف المستضد أو نتائج مزرعة الحلق للأشخاص الذين تظهر عليهم الأعراض.[9]
يُمكن الوقاية من الإصابة بالعدوى عبر غسل اليدين وعدم مشاركة أواني الطعام مع الآخرين.[1] لا يُوجد لقاحٌ لهذا المرض،[1] كما أنَّ العلاج بالمضادات الحيوية يُوصى به فقط للحالات مؤكدة التشخيص.[9] يجب أن يتباعد المصابون عن الآخرين حتى تختفي الحمى ولمدة 12 ساعة على الأقل من بدء العلاج.[1] يمكن علاج الألم باستخدام الباراسيتامول (أسيتامينوفين) والأدوية اللاستيرويدية المضادة للالتهاب مثل الإيبوبروفين.[6]
يُعد التهاب البلعوم بالعقديات عدوَى بكتيرية شائعةٌ عند الأطفال،[3] حيث يُشكل 15-40% من التهاب الحلق لديهم،[7][10] و5-15% بين البالغين.[8] تكون الحالات أكثر شيوعًا في أواخر الشتاء وأوائل الربيع.[10] قد يحدث عددٌ من المضاعفات، والتي تشمل حمى الروماتزم وخراج مجاورات اللوزة.[1][3]
العلامات والأعراض
العلامات والأعراض النموذجية لالتهاب البلعوم بالعقديات هي التهاب الحلق، وحمىً تزيد عن 38 درجة مئوية (100 درجة فهرنهايت)، ونضحاتٌ من اللوزتين (قيح على اللوزتين)، وتضخم العقد اللمفاوية الرقبية.[10]
تُوجد أيضًا أعراضٌ أخرى، وتشمل: الصداع، والغثيان والتقيؤ، وألمٌ بطني،[11] وألمٌ عضلي،[12] أو طفح قرمزي الشكل أو حبراتٌ حنكية، مع العلم أنَّ الأعراض المذكورة أخيرًا غير شائعةٍ ولكنها خاصةٌ جدًا بالتهاب البلعوم بالعقديات.[10]
تبدأ الأعراض عادةً بين اليوم الأول والثالث من التعرض للإصابة، وتستمرُ من سبعة إلى عشرة أيامٍ.[4][10]
لا يُحتمل حدوث التهاب البلعوم بالعقديات عند ظهور أي من أعراض احمرار العين أو بحة الصوت أو سيلان الأنف أو تقرحات الفم، كما أنه غير محتملٍ في حال عدم وجود حمىً.[8]
-
فمٌ مفتوحٌ على مصراعيه يُظهر الحلق
كما يُظهر عدوىً حلقية كان قد أثبت إيجابيتها للمزرعة بالنسبة لمجموعة العِقديَّات A. لاحظ حجم اللوزتين الضخم مع نضحاتٍ بيضاء. -
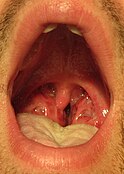
فمٌ مفتوحٌ على مصراعيه يُظهر الحلق
لاحظ الحبرات، أو البقع الحمراء الصغيرة، على الحنك الرخو. هذا المظهر غير شائعٍ ولكنه شديد الخصوصية لالتهاب البلعوم بالعقديات.[10] -
لوزتان كبيرتان في مؤخرة الحلق مغطاةُ بنضحاتٍ بيضاء.
حالةٌ مؤكدة المزرعة لالتهاب البلعوم بالعقديات مع نضحاتٍ لوزية نموذجية لدى طفل يبلغ من العمر 8 سنوات.
الأسباب
ينتجُ التهاب البلعوم بالعقديات عن العِقديَّات الحالة للدم بيتا من المجموعة A (تُعرف أيضًا باسم العقدية المقيحة).[13] يُعد البشر المستودع الطبيعي الوحيد المعروف لمجموعة العِقديَّات A.[14] قد تؤدي أنواعٌ أخرى من البكتيريا إلى حدوث التهاب البلعوم، وتتضمن العقدية الحالة للدم بيتا من غير المجموعة A والمغزلية.[10][12] تنتشر البكتيريا عن طريق الاتصال المباشر القريب مع شخصٍ مصاب؛ لذلك فإنَّ الازدحام، كما يحصل في الجيش والمدارس، يؤدي إلى زيادة مُعدل انتقال العدوى.[12][15] بالنسبة للبكتيريا المُجففة في الغبار فإنها غير مُعدية؛ وذلك على الرغم من أنَّ البكتيريا الرطبة على فُرش الأسنان أو الأدوات المماثلة قد تستمر لمدةٍ تصل إلى خمسة عشر يومًا.[12] قد يُؤدي الطعام الملوث إلى تفشي المرض، لكن هذا الأمر نادرُ الحدوث.[12] يحمل 12% من الأطفال مجموعة العِقديَّات A في البلعوم دون أن تظهر عليهم أي علاماتٍ أو أعراض،[7] كما أنَّ 15% منهم يظلون إيجابيين بعد العلاج، ويُعَدُون حاملين حقيقيين للعدوى.[16]
التشخيص
| النقاط | احتمالية العٍقديات | التعامل مع الحالة |
|---|---|---|
| 1 أو أقل | <10% | لا حاجة للمضادات الحيوية أو المزرعة |
| 2 | 11–17% | مضاد حيوي اعتمادًا على المزرعة أو اختبار العقديات السريع |
| 3 | 28–35% | |
| 4 أو 5 | 52% | مضادات حيوية تجريبية |
يوجد عددٌ من الأنظمة المُعتمدة على حساب النقاط والتي تُساعد في تشخيص التهاب البلعوم بالعقديات، ولكن على الرغم من هذا، إلا أنَّ استخدامها يُعد أمرًا خلافيًا؛ وذلك لعدم كفاية دقتها.[17] معايير سنتور المُعدلة هي مجموعةٌ تتكون من خمسة معاييرٍ، تُشير نتيجتها الإجمالية إلى احتمال الإصابة بعدوى العقديات.[10]
تُعطى نقطةٌ واحدةٌ لكل معيارٍ:[10]
- عدم وجود السعال
- تورم وإيلام الغدد اللمفاوية الرقبية
- درجة الحرارة أكثر من 38.0 درجة مئوية (100.4 درجة فهرنهايت)
- انتفاخٌ أو نضحاتٌ من اللوزتين
- العمر أقل من 15 عامًا (تُطرح نقطة إذا كان العمر أكبر من 44 عامًا)
إذا كانت النتيجة نقطة واحدة، فقد تُشير إلى عدم الحاجة إلى العلاج أو المزرعة أو قد تشير إلى الحاجة لإجراء مزيدٍ من الفحوصات في حالة وجود عوامل خطرٍ عاليةٍ أخرى، مثل إصابة أحد أفراد الأسرة بالمرض.[10]
توصي جمعية الأمراض المعدية الأمريكية بعدم استعمال العلاج الروتيني بالمضادات الحيوية، كما تعتبر المضادات الحيوية مناسبةً فقط عندما تُعطى بعد فحصٍ إيجابي.[8] لا يلزم إجراء الفحص للأطفال دون سن الثالثة؛ وذلك لأنَّ كلًا من حمى الروماتزم ومجموعة العِقديَّات A تكون نادرةً لديهم، وذلك مالم يكن لدى الطفل شقيقٌ مصابٌ بالمرض.[8]
الفحوصات المخبرية

تُعد مزرعة الحلق المعيار الذهبي[18] في تشخيص التهاب البلعوم بالعقديات، حيث تبلغ حساسيته 90-95%.[10] يُمكن أيضًا استخدام اختبار العقديات السريع (ويُسمى أيضًا الاختبار السريع لكشف المستضد). على الرغم من أنَّ اختبار العقديات السريع أسرع، ولكنَّ حساسيته أقل (70%) ونوعيته متساوية إحصائيًا (98%) مع مزرعة الحلق.[10] تكون نتيجة اختبار العقديات السريع السلبية كافيةً لاستبعاد المرض في مناطق العالم التي تكون فيها حمى الروماتزم غير شائعةٍ.[19]
إذا كانت نتيجة مزرعة الحلق أو اختبار العقديات السريع إيجابيةً مع وجود أعراضٍ فإنها تؤكد التشخيص الإيجابي في الأفراد الذين يكون تشخيصهم موضع شك.[20] يكفي في البالغين أن تكون نتيجة اختبار العقديات السريع سلبيةً لاستبعاد التشخيص. ومع ذلك، في الأطفال يُنصح بإجراء مزرعة الحلق لتأكيد النتيجة.[8] لا ينبغي فحص الأفراد الذين لا يعانون من أعراضٍ بشكل روتينيٍ باستخدام مزرعة الحلق أو اختبار العقديات السريع؛ وذلك لأنَّ نسبةً معينةً من السكان تحمل العقديات باستمرارٍ في حلقهم دون أي نتائج ضارة.[20]
التشخيص التفريقي
نظرًا لأنَّ أعراض التهاب البلعوم بالعقديات تتداخل مع حالاتٍ أخرى، فقد يكون من الصعب إجراء التشخيص سريريًا.[10] يُعد وجود السعال وإفرازات الأنف والإسهال واحمرار وتهيج العين، إضافةً إلى الحمى والتهاب الحلق مؤشرًا أكثر على التهاب البلعوم الفيروسي من التهاب البلعوم بالعقديات.[10] قد يحدث أيضًا تضخمٌ ملحوظٌ في العقد اللمفاوية مع التهاب البلعوم، كما قد تحدث الحمى وتضخم اللوزتين في كثرة الوحيدات العدوائية.[21] تتضمن الحالات الأخرى التي قد تمتلك أعراضًا وعلاماتٍ مشابهةً التهاب لسان المزمار، داء كاواساكي، متلازمة الفيروس القهقري الحادة، متلازمة ليميير، ذباح لودفيغ، خراج مجاورات اللوزة، خراج خلف البلعوم.[5]
الوقاية
قد يكون استئصال اللوزتين إجراءً وقائيًا معقولًا لمن يُعانون من التهابات البلعوم المُتكررة (أكثر من ثلاثة مرات في العام)،[22] ولكن على الرغم من هذا، إلا أنَّ فوائدها قليلة وعادةً ما يقل حدوث الالتهاب مع مرور الوقت بغض النظر عن التدابير والإجراءات المتخذة.[23][24][25] تكرار حدوث التهاب البلعوم في ظل نتيجةٍ إيجابيةٍ لاختبار مجموعة العِقديَّات A، قد تدلل على أنَّ الشخص حاملٌ مزمنٌ لمجموعة العِقديَّات A، ويُصاب بعدوًى فيروسية متكررة.[8] لا ينصح بمعالجة الأشخاص الذين تعرضوا للعدوى ولكن لا تظهر عليهم أيةُ أعراضٍ،[8] كما لا يُنصح بمعالجة الأشخاص الحاملين لمجموعة العِقديَّات A؛ وذلك لأنَّ خطر الانتشار والمضاعفات منخفضٌ.[8]
العلاج
عادةً ما يزول التهاب البلعوم بالعقديات غير المعالج في غضون أيامٍ قليلة.[10] يؤدي العلاج بالمضادات الحيوية لتقصير مدة المرض الحاد حوالي 16 ساعةً.[10] السبب الرئيسي للعلاج بالمضادات الحيوية هو تقليل مخاطر حدوث مضاعفاتٍ مثل حمى الروماتزم والخراجات خلف البلعوم.[10] تمنع المضادات الحيوية حمى الروماتزم الحادة إذا أعطيت في غضون 9 أيامٍ من ظهور الأعراض.[13]
مسكنات الألم
تُساعد مسكنات الألم مثل الأدوية اللاستيرويدية المضادة للالتهاب والباراسيتامول (أسيتامينوفين) في التعامل مع الألم المُصاحب لالتهاب البلعوم بالعقديات.[26] كما قد يكون الليدوكائين اللزج مفيدًا أيضًا.[27] على الرغم من أنَّ الستيرويدات قد تُساعد في تخفيف الألم،[13][28] إلا أنه لا يُوصى باستعمالها بشكلٍ روتيني.[8] يمكن استخدام الأسبرين في البالغين، ولكن لا يُنصح به للأطفال بسبب خطر الإصابة بمتلازمة راي.[13]
المضادات الحيوية
يُعد البنسلين V المُضاد الحيوي المُفضل في الولايات المتحدة لعلاج التهاب البلعوم بالعقديات؛ وذلك نظرًا لمعايير السلامة والتكلفة والفعالية.[10] أما في أوروبا، فيُفضل استخدام الأموكسيسيلين.[29] يكون خطر الإصابة بحمى الروماتيزم أعلى في الهند؛ لذلك فإنَّ بنزاثين بنسيلين G العضلي هو الخيار الأول للعلاج.[13]
تُقلل المضادات الحيوية المناسبة حوالي يوم واحد من متوسط مدة الأعراض التي تترواح بين 3 إلى 5 أيامٍ، كما تُقلل من إمكانية العدوى.[20] تُوصف المضادات الحيوية بشكلٍ أساسي لتقليل المضاعفات النادرة مثل حمى الروماتزم وخراج مجاورات اللوزة.[30] يجب موازنة الحجج المؤيدة للعلاج بالمضادات الحيوية من خلال النظر إلى الآثار الجانبية المُحتملة،[12] ومن المعقول اقتراح عدم إعطاء علاج مضاد للميكروبات بالبالغين الأصحاء الذين لديهم ردود فعل سلبية للأدوية أو أولئك المعرضين لخطر منخفضٍ لحدوث المضاعفات.[30][31] تُوصف المضادات الحيوية لالتهاب البلعوم بالعقديات بمعدلٍ أعلى مما هو متوقع من مدى شيوعه.[32]
يوصى باستخدام الإريثروميسين وغيره من الماكروليدات أو الكليندامايسين للأشخاص الذين يعانون من حساسيةٍ شديدةٍ من البنسلين.[8][10] يمكن استخدام الجيل الأول من السيفالوسبورينات في الأشخاص الذين يُعانون من حساسيةٍ أقل شدةً،[10] كما تشير بعض الأدلة منخفضة التأكيد إلى أنَّ السيفالوسبورينات تتفوق على البنسلين.[33][34] تُظهر هذه المضادات الحيوية من الجيل المتأخر تأثيرًا مشابهًا عند وصفها لمدة 3-7 أيام مقارنةً بالمدة القياسية 10 أيام من البنسلين عند استخدامها في مناطق تنخفض فيها أمراض القلب الروماتيزمية.[35] قد تؤدي عدوى العقديات أيضًا إلى التهاب كبيبات الكلى الحاد. على الرغم من ذلك، إلا أنه لا يقل حدوث هذا التأثير الجانبي عن طريق استخدام المضادات الحيوية.[13]
مآل المرض
عادةً ما تتحسن أعراض التهاب البلعوم بالعقديات في غضون ثلاثة إلى خمسة أيامٍ، بغض النظر عن العلاج.[20] يُقلل العلاج بالمضادات الحيوية من خطر حدوث المضاعفات، كما يُقلل أيضًا من خطر الانتشار، حيث يُمكن للأطفال العودة إلى المدرسة بعد 24 ساعة من تناول المضادات الحيوية.[10] أما بالنسبة للبالغين، فإنَّ خطر حدوث المضاعفات منخفضٌ لديهم.[8] تعتبر حمى الروماتزم الحادة نادرةً عند الأطفال في معظم دول العالم المتقدم، ولكن على الرغم من ذلك، فإنه يُعد السبب الرئيسي لأمراض القلب المُكتسبة في الهند وأفريقيا جنوب الصحراء وبعض أجزاء أستراليا.[8]
تنطوي عدوى البلعوم بالعقديات على عددٍ من المضاعفات، والتي تشمل:
تبلغ التكلفة الاقتصادية للمرض في الولايات المتحدة عند الأطفال حوالي 350 مليون دولار أمريكي سنويًا.[8]
الوبائيات
حسب علم الوبائيات، فإنَّ التهاب البلعوم (وهو التصنيف الأوسع الذي يتضمن التهاب البلعوم بالعقديات) يُشخصُ في 11 مليون شخصٍ سنويًا في الولايات المتحدة الأمريكية،[10] ويُعد سبب 15-40% من التهاب الحلق بين الأطفال[7][10] و5-15% لدى البالغين.[8] تحدث الحالات عادةً في أواخر الشتاء وأوائل الربيع.[10]
الهوامش
- «1»: التِهابُ البُلْعوم بالعِقدِيَّات[ar 1] أو التهاب البلعوم العِقدي[ar 2] (بالإنجليزية: Streptococcal pharyngitis) ويُسمى أيضًا التِهاب الحَلْق بالعِقدِيَّات[ar 3] (بالإنجليزية: strep throat) (بالإنجليزية: streptococcal sore throat) أو التِهاب اللَّوْزَتَينِ بالعِقدِيَّات[ar 4] (بالإنجليزية: Streptococcal tonsillitis)
المراجع
باللغة الإنجليزية
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط "Is It Strep Throat?". CDC. 19 أكتوبر 2015. مؤرشف من الأصل في 2016-02-02. اطلع عليه بتاريخ 2016-02-02.
- ^ أ ب "Strep throat - Symptoms and causes". Mayo Clinic (بEnglish). Archived from the original on 2021-07-04. Retrieved 2020-01-24.
- ^ أ ب ت ث ج ح Török، edited by David A. Warrell, Timothy M. Cox, John D. Firth; with guest ed. Estée (2012). Oxford textbook of medicine infection. Oxford: Oxford University Press. ص. 280–281. ISBN:9780191631733. مؤرشف من الأصل في 2016-10-10.
{{استشهاد بكتاب}}:|الأول1=باسم عام (مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب ت ث Jr، [edited by] Allan H. Goroll, Albert G. Mulley (2009). Primary care medicine : office evaluation and management of the adult patient (ط. 6th). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. ص. 1408. ISBN:9780781775137. مؤرشف من الأصل في 2016-09-15.
{{استشهاد بكتاب}}:|الأول1=باسم عام (مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ أ ب Gottlieb، M؛ Long، B؛ Koyfman، A (مايو 2018). "Clinical Mimics: An Emergency Medicine-Focused Review of Streptococcal Pharyngitis Mimics". The Journal of Emergency Medicine. ج. 54 ع. 5: 619–629. DOI:10.1016/j.jemermed.2018.01.031. PMID:29523424.
- ^ أ ب Weber، R (مارس 2014). "Pharyngitis". Primary Care. ج. 41 ع. 1: 91–8. DOI:10.1016/j.pop.2013.10.010. PMC:7119355. PMID:24439883.
- ^ أ ب ت ث Shaikh N، Leonard E، Martin JM (سبتمبر 2010). "Prevalence of streptococcal pharyngitis and streptococcal carriage in children: a meta-analysis". Pediatrics. ج. 126 ع. 3: e557–64. DOI:10.1542/peds.2009-2648. PMID:20696723. S2CID:8625679.
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط ظ ع Shulman، ST؛ Bisno, AL؛ Clegg, HW؛ Gerber, MA؛ Kaplan, EL؛ Lee, G؛ Martin, JM؛ Van Beneden, C (9 سبتمبر 2012). "Clinical Practice Guideline for the Diagnosis and Management of Group A Streptococcal Pharyngitis: 2012 Update by the Infectious Diseases Society of America". Clinical Infectious Diseases. ج. 55 ع. 10: e86–102. DOI:10.1093/cid/cis629. PMC:7108032. PMID:22965026.
- ^ أ ب Harris، AM؛ Hicks، LA؛ Qaseem، A (19 يناير 2016). "Appropriate Antibiotic Use for Acute Respiratory Tract Infection in Adults: Advice for High-Value Care From the American College of Physicians and the Centers for Disease Control and Prevention". Annals of Internal Medicine. ج. 164 ع. 6: 425–34. DOI:10.7326/M15-1840. PMID:26785402.
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط ظ ع غ ف ق ك ل م Choby BA (مارس 2009). "Diagnosis and treatment of streptococcal pharyngitis". Am Fam Physician. ج. 79 ع. 5: 383–90. PMID:19275067. مؤرشف من الأصل في 2015-02-08.
- ^ أ ب Brook I، Dohar JE (ديسمبر 2006). "Management of group A beta-hemolytic streptococcal pharyngotonsillitis in children". J Fam Pract. ج. 55 ع. 12: S1–11, quiz S12. PMID:17137534.
- ^ أ ب ت ث ج ح Hayes CS، Williamson H (أبريل 2001). "Management of Group A beta-hemolytic streptococcal pharyngitis". Am Fam Physician. ج. 63 ع. 8: 1557–64. PMID:11327431. مؤرشف من الأصل في 2008-05-16.
- ^ أ ب ت ث ج ح Baltimore RS (فبراير 2010). "Re-evaluation of antibiotic treatment of streptococcal pharyngitis". Curr. Opin. Pediatr. ج. 22 ع. 1: 77–82. DOI:10.1097/MOP.0b013e32833502e7. PMID:19996970. S2CID:13141765.
- ^ "Group A Strep". مراكز السيطرة على الأمراض والوقاية منها (بen-us). وزارة الصحة والخدمات الإنسانية الأمريكية. 19 Apr 2019. Archived from the original on 2020-10-27. Retrieved 2020-10-27.
{{استشهاد ويب}}: صيانة الاستشهاد: لغة غير مدعومة (link) - ^ Lindbaek M، Høiby EA، Lermark G، Steinsholt IM، Hjortdahl P (2004). "Predictors for spread of clinical group A streptococcal tonsillitis within the household". Scand J Prim Health Care. ج. 22 ع. 4: 239–43. DOI:10.1080/02813430410006729. PMID:15765640.
- ^ Rakel، edited by Robert E. Rakel, David P. (2011). Textbook of family medicine (ط. 8th). Philadelphia, PA.: Elsevier Saunders. ص. 331. ISBN:9781437711608. مؤرشف من الأصل في 2017-09-08.
{{استشهاد بكتاب}}:|الأول=باسم عام (مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - ^ Cohen، JF؛ Cohen، R؛ Levy، C؛ Thollot، F؛ Benani، M؛ Bidet، P؛ Chalumeau، M (6 يناير 2015). "Selective testing strategies for diagnosing group A streptococcal infection in children with pharyngitis: a systematic review and prospective multicentre external validation study". Canadian Medical Association Journal. ج. 187 ع. 1: 23–32. DOI:10.1503/cmaj.140772. PMC:4284164. PMID:25487666.
- ^ Smith, Ellen Reid؛ Kahan, Scott؛ Miller, Redonda G. (2008). In A Page Signs & Symptoms. In a Page Series. Hagerstown, Maryland: Lippincott Williams & Wilkins. ص. 312. ISBN:978-0-7817-7043-9.
- ^ Lean، WL؛ Arnup، S؛ Danchin، M؛ Steer، AC (أكتوبر 2014). "Rapid diagnostic tests for group A streptococcal pharyngitis: a meta-analysis". Pediatrics. ج. 134 ع. 4: 771–81. DOI:10.1542/peds.2014-1094. PMID:25201792. S2CID:15909263.
- ^ أ ب ت ث Bisno AL، Gerber MA، Gwaltney JM، Kaplan EL، Schwartz RH (يوليو 2002). "Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Infectious Diseases Society of America". Clin. Infect. Dis. ج. 35 ع. 2: 113–25. DOI:10.1086/340949. PMID:12087516. مؤرشف من الأصل (PDF) في 2020-11-01.
- ^ Ebell MH (2004). "Epstein-Barr virus infectious mononucleosis". Am Fam Physician. ج. 70 ع. 7: 1279–87. PMID:15508538. مؤرشف من الأصل في 2008-07-24.
- ^ Johnson BC، Alvi A (مارس 2003). "Cost-effective workup for tonsillitis. Testing, treatment, and potential complications". Postgrad Med. ج. 113 ع. 3: 115–8, 121. DOI:10.3810/pgm.2003.03.1391. PMID:12647478. S2CID:33329630.
- ^ van Staaij BK، van den Akker EH، van der Heijden GJ، Schilder AG، Hoes AW (يناير 2005). "Adenotonsillectomy for upper respiratory infections: evidence based?". Archives of Disease in Childhood. ج. 90 ع. 1: 19–25. DOI:10.1136/adc.2003.047530. PMC:1720065. PMID:15613505.
- ^ Burton، MJ؛ Glasziou، PP؛ Chong، LY؛ Venekamp، RP (19 نوفمبر 2014). "Tonsillectomy or adenotonsillectomy versus non-surgical treatment for chronic/recurrent acute tonsillitis" (PDF). The Cochrane Database of Systematic Reviews ع. 11: CD001802. DOI:10.1002/14651858.CD001802.pub3. PMC:7075105. PMID:25407135. مؤرشف من الأصل (PDF) في 2021-05-15.
- ^ Morad, Anna; Sathe, Nila A.; Francis, David O.; McPheeters, Melissa L.; Chinnadurai, Sivakumar (17 Jan 2017). "Tonsillectomy Versus Watchful Waiting for Recurrent Throat Infection: A Systematic Review". Pediatrics (بEnglish). 139 (2): e20163490. DOI:10.1542/peds.2016-3490. ISSN:0031-4005. PMC:5260157. PMID:28096515.
{{استشهاد بدورية محكمة}}:|archive-date=requires|archive-url=(help) and الوسيط|مسار أرشيف=بحاجة لـ|مسار=(help)صيانة الاستشهاد: url-status (link) - ^ Thomas M، Del Mar C، Glasziou P (أكتوبر 2000). "How effective are treatments other than antibiotics for acute sore throat?". Br J Gen Pract. ج. 50 ع. 459: 817–20. PMC:1313826. PMID:11127175.
- ^ "Generic Name: Lidocaine Viscous (Xylocaine Viscous) side effects, medical uses, and drug interactions". MedicineNet.com. مؤرشف من الأصل في 2010-04-08. اطلع عليه بتاريخ 2010-05-07.
- ^ Wing، A؛ Villa-Roel, C؛ Yeh, B؛ Eskin, B؛ Buckingham, J؛ Rowe, BH (مايو 2010). "Effectiveness of corticosteroid treatment in acute pharyngitis: a systematic review of the literature". Academic Emergency Medicine. ج. 17 ع. 5: 476–83. DOI:10.1111/j.1553-2712.2010.00723.x. PMID:20536799. S2CID:24555114. مؤرشف من الأصل في 2021-06-04.
- ^ Bonsignori F، Chiappini E، De Martino M (2010). "The infections of the upper respiratory tract in children". Int J Immunopathol Pharmacol. ج. 23 ع. 1 Suppl: 16–9. PMID:20152073.
- ^ أ ب Snow V، Mottur-Pilson C، Cooper RJ، Hoffman JR (مارس 2001). "Principles of appropriate antibiotic use for acute pharyngitis in adults". Ann Intern Med. ج. 134 ع. 6: 506–8. DOI:10.7326/0003-4819-134-6-200103200-00018. PMID:11255529. S2CID:35082591.[بحاجة لتحديث]
- ^ Hildreth، AF؛ Takhar، S؛ Clark، MA؛ Hatten، B (سبتمبر 2015). "Evidence-Based Evaluation And Management Of Patients With Pharyngitis In The Emergency Department". Emergency Medicine Practice. ج. 17 ع. 9: 1–16, quiz 16–7. PMID:26276908.
- ^ Linder JA، Bates DW، Lee GM، Finkelstein JA (نوفمبر 2005). "Antibiotic treatment of children with sore throat". J Am Med Assoc. ج. 294 ع. 18: 2315–22. DOI:10.1001/jama.294.18.2315. PMID:16278359.
- ^ Pichichero، M؛ Casey, J (يونيو 2006). "Comparison of European and U.S. results for cephalosporin versus penicillin treatment of group A streptococcal tonsillopharyngitis". European Journal of Clinical Microbiology & Infectious Diseases. ج. 25 ع. 6: 354–64. DOI:10.1007/s10096-006-0154-7. PMID:16767482. S2CID:839362.
- ^ van Driel، Mieke L.؛ De Sutter، An Im؛ Thorning، Sarah؛ Christiaens، Thierry (17 مارس 2021). "Different antibiotic treatments for group A streptococcal pharyngitis". The Cochrane Database of Systematic Reviews. ج. 3: CD004406. DOI:10.1002/14651858.CD004406.pub5. hdl:1854/LU-8551618. ISSN:1469-493X. PMC:8130996. PMID:33728634. مؤرشف من الأصل في 2021-05-15.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: PMC embargo expired (link) - ^ Altamimi، Saleh؛ Khalil، Adli؛ Khalaiwi، Khalid A؛ Milner، Ruth A؛ Pusic، Martin V؛ Al Othman، Mohammed A (15 أغسطس 2012). "Short-term late-generation antibiotics versus longer term penicillin for acute streptococcal pharyngitis in children". Cochrane Database of Systematic Reviews ع. 8: CD004872. DOI:10.1002/14651858.CD004872.pub3. PMID:22895944.
- ^ أ ب "UpToDate Inc". مؤرشف من الأصل في 2008-12-08.
- ^ Stevens DL، Tanner MH، Winship J، وآخرون (يوليو 1989). "Severe group A streptococcal infections associated with a toxic shock-like syndrome and scarlet fever toxin A". N. Engl. J. Med. ج. 321 ع. 1: 1–7. DOI:10.1056/NEJM198907063210101. PMID:2659990.
- ^ Hahn RG، Knox LM، Forman TA (مايو 2005). "Evaluation of poststreptococcal illness". Am Fam Physician. ج. 71 ع. 10: 1949–54. PMID:15926411.
- ^ Dale RC (ديسمبر 2017). "Tics and Tourette: a clinical, pathophysiological and etiological review". Curr Opin Pediatr (Review). ج. 29 ع. 6: 665–673. DOI:10.1097/MOP.0000000000000546. PMID:28915150. S2CID:13654194.
- ^ Marazziti D، Mucci F، Fontenelle LF (يوليو 2018). "Immune system and obsessive-compulsive disorder". Psychoneuroendocrinology (Review). ج. 93: 39–44. DOI:10.1016/j.psyneuen.2018.04.013. PMID:29689421. S2CID:13681480.
- ^ Zibordi F، Zorzi G، Carecchio M، Nardocci N (مارس 2018). "CANS: Childhood acute neuropsychiatric syndromes". Eur J Paediatr Neurol (Review). ج. 22 ع. 2: 316–320. DOI:10.1016/j.ejpn.2018.01.011. PMID:29398245.
باللغة العربيَّة
| التهاب البلعوم بالعقديات في المشاريع الشقيقة: | |
- ^ سليم شلهوب، إيلي (2004). معجم مصطلحات تشخيص الأمراض. مكتبة لبنان ناشرون. ISBN:9789953337333. مؤرشف من الأصل في 30 مايو 2021. اطلع عليه بتاريخ 30 مايو 2021م.
{{استشهاد بكتاب}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - ^ عدة مؤلفين (1998). الموسوعة العربية (ط. الأولى). هيئة الموسوعة العربية. ج. 22. ص. 168. مؤرشف من الأصل في 30 مايو 2021. اطلع عليه بتاريخ 30 مايو 2021م.
{{استشهاد بكتاب}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - ^ الزعبي، محمود عبد العزيز (2020). مكافحة الأمراض السارية في الانسان بين الأسطورة والواقع. دار الكتاب الثقافي. ص. 91. مؤرشف من الأصل في 2021-06-04.
{{استشهاد بكتاب}}:|archive-date=/|archive-url=timestamp mismatch (مساعدة) - ^ الخياط، محمد هيثم (2006). المعجم الطبي الموحد (ط. الرابعة). منظمة الصحة العالمية. ص. 2146. ISBN:9953337268. مؤرشف من الأصل في 2020-10-10.
![فمٌ مفتوحٌ على مصراعيه يُظهر الحلق لاحظ الحبرات، أو البقع الحمراء الصغيرة، على الحنك الرخو. هذا المظهر غير شائعٍ ولكنه شديد الخصوصية لالتهاب البلعوم بالعقديات.[10]](https://upload.wikimedia.org/wikipedia/commons/thumb/b/ba/Streptococcal_pharyngitis.jpg/200px-Streptococcal_pharyngitis.jpg)
