|
تضامنًا مع حق الشعب الفلسطيني |
اضطراب نظم قلبي
| اضطراب النَّظْم القَلْبِيُّ | |
|---|---|
| Arrhythmia | |
خوارج الانقباض.
| |
| تعديل مصدري - تعديل |
اضطراب النظم القلبي أو اختلال النَّظْم القَلْبِيّ أو اللانظمية القلبية هي الاختلافات التي تطرأ على دقات القلب وعلى نُظُم نقل الشارة الكهربائية في عضلة القلب، هذه الشارة التي تنظم انقباض عضلة القلب انقباضاً منسجماً مع وظائف حجرات القلب لتأدية وظيفة الضخ على أحسن وجه. تسمى اضطرابات النظم اختصاراً باللانظميات.
هذه الاختلافات في نظم القلب يمكن أن تظهر أعراضها كتسارع أو تباطؤ في دقات القلب، ويمكن أن تظهر أعراضها بعدم الانتظام في دقات القلب، أو كخفقان. وتختلف اضطرابات النظم فيما بينها بأهميتها وخطورتها على حياة المريض، فمنها ما يعتبر مظهراً من مظاهر التنوع لا قيمة مرضية له، ومنها ما يشكل خطراً على حياة المريض، أو مرضاً لابد من علاجه.
معظم حالات اضطراب النًّظْم غير ضارة، ولكن بعضها قد يكون خطيراً أو حتى قد يهدد حياة المصاب. عندما تكون دقات القلب بطيئة جداً، أو سريعة جدا، أو غير نظامية، فقد لا يكون القلب قادرا على ضخ ما يكفي من الدم إلى الجسم وبالتالي يؤدي إلى نقص التروية الدموية لهذه الأعضاء، هذا بدوره يلحق الضرر بالدماغ وبالقلب، وغيرهما من الأعضاء الحيوية وقد يقود إلى صدمة دورية.
أعراض اضطراب النظم
- اختلاف سرعة النبض بحالتيها التسارع والتباطؤ.
- تعثّر في دقات القلب.
- الخفقان
- الدُوار والدوخة.
- ألم في الصدر أو ذبحة صدرية.
- ضيق النفس.
- الشحوب.
- التعرق.
- الشعور بالتوتر الداخلي.
- الإغماء.
- قد تكون «السكتة القلبية» أول عَرَض لاضطراب النظم.
التشخيص
تشخيص اضطراب النظم يبدأ بسماع السيرة المرضية حيث يروي بعض المرضى عدم انتظام دقات القلب، أو حدوث خفقان، أحيانًا يشعر المرضى بالتسارع القلبي، حينها يتم السؤال عن مقدماته إن وُجدت، كيف يبدأ فجأةً أم يتسارع النبض بشكل تدريجي، وفي حالات تباطؤ القلب، يروي المريض عن النعاس، أو إغشاء أو إغماء المريض. يلحق ذلك جس النبض حيث يمكن تقدير سرعة النبض وانتظامه من عدمه، ويمكن تسمع (بالإنجليزية: Auscultation) الانقباضات والانبساطات القلبية باستخدام السماعة الطبية.
أهم أداة لتشخيص اضطراب النظم القلبي هي مخطط كهربية القلب (بالإنجليزية: ECG) Electrocardiogram)) حيث لا يمكن تشخيص اضطرابات النظم بدون تخطيط كهربية القلب.
السيرة المرضية
والتي تُعطي انطباعاً عن:
- يلاحظ بعض المرضى عدم انتظام دقات القلب، فبعض المرضى يشعر بالخفقان وبعضهم يشعر بخوارج الانقباض، أخرون يمكن أن يصفوا عدم انتظام دقات القلب.
- مدى تأثر ودرجة معاناة المريض.
- الأحوال التي ترافق الاضطرابات من إرهاق وراحة، أو تناول المنبهات.
- تردد الاضطرابات: يومياً أم أسبوعياً أم شهرياً؟
- وصف لبداية ونهاية النوبات النظمية، تبدأ فجأة أم تدريجياً؟ وصف لمقدمات النوبات النظمية.
- الأعراض المرافقة مثل الدوخة أو الدُّوار، أحيانا يرافق تباطؤ القلب النعاس، والضعف العام.
- هل أغمي على المريض؟ وكم مرة؟ ما هي الظروف التي رافقت ذلك؟
تختلف السيرة المرضية بحسب نوع الاضطراب النظمي، فالتسارعات القلبية لها أعراضها التي تختلف عن أعراض التباطؤات القلبي، كما أن هناك اضظرابات نظمية تشكل خطرًا على حياة المريض، وقد يكون توقف القلب المفاجئ هو أول الأعراض في حالات نادرة.
مخطط القلب الكهربائي
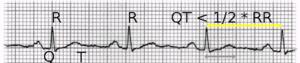
تخطيط القلب الكهربائي يعطي معلومات مهمة حول نظم القلب ويكشف الكثير من اضطرابات النظم، وهو يعتبر الأداة الرئيسية في تشخيص اضطرابات النظم، وبخاصة إذا أمكن الحصول على رسم مخطط القلب الكهربائي في اللحظة التي يشعر المريض بها بالاضطراب، وهناك أنواع للفحص منها:
مخطط في وضع الراحة أو أثناء النوبة
وهو المخطط الذي يتم رسمه في العيادة في حالة الراحة، وهو يُظهر النظم الحالي للقلب، كما يمكن أن يكشف العديد من الاضطرابات النظمية والتي تظهر في فترة الراحة القلبية، كما يمكن رسم المخطط في اللحظات التي يشعر فيها المريض باضطراب النظم، حينها يُدعى الرسم بمخطط النوبة، باعتبار أنه تم رسمه أثناء نوبة العرض.
فحص الجهد
فحص الجهد أي رسم مخطط القلب الكهربائي أثناء الجهد، يتم التوصل إلى الجهد باستخدام حزام المسير أو الدراجة الهوائية ومرافقة ذلك بتسجيل مخطط القلب الكهربائي وملاحظة أثر الجهد المتزايد على نظم القلب.
التخطيط الكهربي المطول

اضطرابات نبض القلب الانتيابية تتفاوت فيما بينها بمدى تكرر الاضطراب، فهناك اضطرابات يشعر بها المريض يوميًا، هنا يكفي تسجيل لمدة 24 ساعة، ولكن في الحالات التي تطرأ فيها الاضطرابات النظمية بتفاوت أسابيع أو أشهر، فإنه لابد من تحليل مخطط القلب الكهربي لمدد تتراوح بحسب تكرار النوبات من أسابيع إلى سنوات. هناك عدة أجهزة طُورت لتشخيص مثل هذه الحالات منها:
- «فحص هولتر» أو مخطط القلب الكهربائي على مدى 24 ساعة، ويستخدم بتخطيط مخطط ثلاثي الأقطاب لتحليل الرسم الكهربائي لمخطط القلب على مدى يومٍ كامل، وملاحظة الاضطرابات في النظم خلال تلك الفترة.
- «التخطيط العنكبوتي» (بالإنجليزية: Spider ECG): وسمي بذلك لأن الجهاز يثبت على صدر المريض، وثم تُلصق الأسلاك على صدر المريض بشكل يشبه العنكبوت، أو شبكة العنكبوت. مثل هذه الأجهزة تسجل المخطط الكهربي للقلب لمدد تصل إلى عدة أسابيع.
- «مسجل النوبة» (بالإنجليزية: Event Recorder): هذا عبارة عن جهاز بحجم اليد، يحمله المريض معه، وعند شعوره باضطراب النظم، يضع الجهاز على صدره لتسجيل مخطط قلب كهربي لمدة 30 ثانية مثلًا.
- «مسجل النوبة المغروس» (بالإنجليزية: Implanted Loop Recorder or Implanted Event Recorder):[1] هذه أجهزة تكون بحجم فلاش يو اس بي، يتم غرسها تحت الجلد، وتقوم بتحليل تخطيط القلب، وتسجيل أي اضطرابات يلاحظها الجهاز. بعض هذه الأجهزة تمكن المريض من تسجيل الاضطرابات التي يعتقد بحدوثها بأثر رجعي لدقائق، ويتم تحليل القياسات بشكل دوري.
فحص الوظيفة الكهربية للقلب
هناك أسلوب جديد في تشخيص وعلاج اضطراب النظم والذي يتمثل برسم مخطط القلب الكهربائي عن طريق مسابير تُدخل إلى حجرات القلب عن طريق قسطار خاص يشبه قسطار القلب ولكن الفرق أنه قسطار وريدي، وتقوم هذه المسابير برسم مخطط كهربائي للسيالات المنتقلة خلال عضلة القلب وبالتالي تحديد مكان الخلل المسبب لاضطرابات النظم في عضلة القلب، والعمل على علاجه من خلال تعديل هذه المسارات.[2][3]
أنواع اضطراب النظم
تختلف أنواع اضطرابات النظم فيما بينها من ناحية السرعة فهناك تسارع للقلب وهناك تباطؤ، كما تختلف في الرتابة، فهناك نظم رتيب وهو النظم الجيبي وهناك نظم عشوائي يلقب بالرجفان. كما أن هناك ماتسمى خوارج النبض، وهي انقباضات تأتي على نظم رتيب خارجة عن رتابته وهي تقسم إلى خوارج أُذينية وأخرى بطينية.
تسرع قلبي
| المرحلة العمرية | معدل النبض |
|---|---|
| الجنين | 150 /دقيقة |
| الرضيع | 130 /دقيقة |
| الطفل | 100 /دقيقة |
| الشباب | 85 /دقيقة |
| الشيخوخة | 60 /دقيقة |
يختلف معدل نبض القلب في مختلف مراحل عمر الإنسان، حيث يقل معدل النبض مع تقدم العمر (انظر الجدول)، كما أن سرعة النبض تختلف أيضاً بحسب حالة الإنسان، فالنبض يرتفع في فترة التوتر، ويرتفع أثناء ممارسة الرياضة والأشغال، يرتفع عند الخوف... الخ. أما عندما يكون ارتفاع معدل النبض غير مبرر فهذا يسمّى تسارع وهو حالة غير طبيعية. حينما يرتفع مستوى النبض عند الإنسان البالغ في حالة الراحة فوق 100-120\ الدقيقة يُشار إلى ذلك بتسارع القلب.
التسارع في النبض له أسباب متعددة، فقد يكون سببه خلل في نظم القلب (وهو الذي يعنينا في موضوع اضطرابات النظم)، أو يكون عَرَضاً لمرض آخر كنقص السوائل أو الحمى، أو الصدمة، أو أثر جانبي لبعض الأدوية مثل الأدرينالين ثيوفيلين أو بعض أدوية الربو.
من ناحية سببية (علم السببيات) تقسم التسارعات بحسب منشئها في الناظمة القلبية فهناك:
- تسرع أذيني (بالإنجليزية: atrial tachycardia).
- تسرع بطيني (بالإنجليزية: ventricular tachycardia).
تسرع أذيني
التسّرع الأذيني[4] سببه في الأذين الأيمن والأذين الأيسر وينجم عن اختلال في انتقال الشارة الناقلة خلال الأذين، مما ينجم عنه تسارعات، أهمها:
رفرفة أذينية

وهي ناجمة عن دوران للشارة الناقلة داخل حجرة الأذينين في حلقة مفرغة، وبالتالي وصولها لسرعات تصل ما بين 250-350 في الدقيقة، وهو مايسمى بالرفرفة الأذينية. عادة مايرافق هذه الرفرفة إحصار أذيني بطيني بمقدار (2 : 1) أو (3 : 1) وهو أمر حيوي يحول دون انتقال الرفرفة إلى البطين والتسبب في رفرفة بطينية، مما يجعل سرعة البطين تكون نصف أو ثلث سرعة الأذين. استمرار الرفرفة الأذينية قد يؤدي إلى انهيار النظم الأذيني والوصول إلى ما يسمى الرجفان الأذيني كحالة نهائية للرفرفة الأذينية.
رجفان أذيني
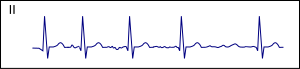
في حالة الرجفان الأذيني[5] فإن الشارة الناقلة تنشأ أو تنتقل بشكل عشوائي في الأذين الأيمن، بمعنى آخر أن خلايا الأذين الأيمن والأيسر تنقبض بشكل عشوائي غير منتظم، مما يجعل انقباضها غير فعال، ويظهر ذلك على جدار الأذينين الذين يرجفان في مكانهما دونما أثر انقباضي حقيقي. هذه الشارات العشوائية تصل بشكل عشوائي ومتتالي إلى العقدة الأذينية البطينية، والتي تقوم بنقلها بحسب حالتها الناقلة، وبشكل عشوائي أيضاً. الأمر الذي يؤدي إلى عدم انتظام دقات القلب، ويظهر ذلك بعدم انتظام النبض القلبي، وعدم انتظام في مخطط القلب الكهربائي، حيث يظهر معقد QRS على فترات متفاوتة وبدون أي تردد معين. تكون سرعة البطين في هذه الحالة معتمدة على سرعة النقل للعقدة الأذينية البطينية، في حالات النقل السريع قد تصل سرعة البطين إلى 180 /دقيقة في الحالات الخاصة.
تسرع بطيني
رفرفة بطينية
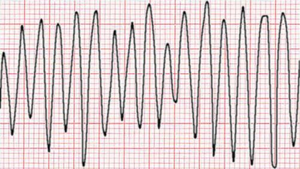
الرجفان البطيني هو حالة توقف القلب عن العمل بسبب خلل في منظومة القلب تؤدي إلى ارتجاف البطينين بدل انقباضهما، الأمر الذي يؤدي إلى توقف الدورة الدموية ومن ثم إلى الوفاة بالسكتة القلبية إذا لم يتم تدارك الأمر علاجياً خلال دقائق معدودة من خلال عملية الإنعاش القلبي الرئوي.
رجفان بطيني

الرجفان البطيني هو حالة توقف القلب عن العمل بسبب خلل في منظومة القلب تؤدي إلى ارتجاف البطينين بدل انقباضهما، الأمر الذي يؤدي إلى توقف الدورة الدموية ومن ثم إلى الوفاة بالسكتة القلبية إذا لم يتم تدارك الأمر علاجياً خلال دقائق معدودة من خلال عملية الإنعاش القلبي الرئوي.
تباطؤ قلب
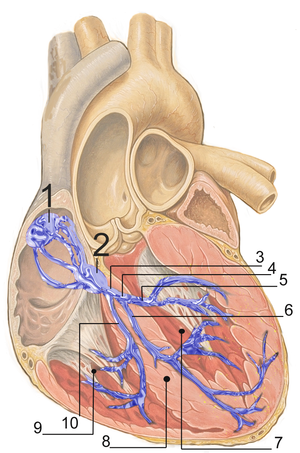
ينجم تباطؤ القلب عن خلل وظيفي في نشأة الشارة المحفزة (خلل في العقدة الجيبية)، أو خلل في نقل الشارة المحفزة عبر القلب (القنوات الناقلة للشارة المحفزة) داخل عضلة القلب، مما يتسبب في تقليل انقباضات القلب إلى ما دون 60 انقباضة في الدقيقة، وهو ما يُعرف بتباطؤ القلب.
من الأمثلة على الخلل في نشأة الشارة المحفزة متلازمة العقدة الجيبية المريضة، والرفرفة القلبية التباطؤية.
أما الأمثلة على الخلل في نقل الشارة المحفزة عبر الحزم الناقلة، فيشمل الإحصارات مثل الإحصارات الأذينية البطينية بأنواعها، ويشمل إحصارات الحزم الناقلة مثل حزمة هيس بغصنيها، أو خلل في ألياف بوركينجي.
متلازمة العقدة الجيبية المريضة
متلازمة العقدة الجيبية المريضة[6] (بالإنجليزية: sick sinus syndrome) وتلقب أيضاً بمتلازمة تباطؤ وتسرع القلب هي أحد اضطرابات النظم الناجمة عن خلل يصيب العقدة الجيبية يؤدي إلى عدم أدائها دورها الطبيعي كناظمة بدائية للقلب، مما ينجم عنه مجموعة من اضطرابات النظم تدعى جميعاً بمتلازمة العقدة الجيبية المريضة.
تكمن أعراضها في تباطؤ وتسرع متناوب في دقات القلب، ينجم عن التباطؤ أحياناً إغماء وعن التسارع قلق وهبوط في ضغط الدم. برغم أنتشار المرض في الشيخوخة فهو غالباً ما يصيب كبار السن (فوق 60 سنة)، حيث يبلغ متوسط أعمار المصابين بالمتلازمة 68 سنة، إلا أنه يمكن أن يصيب كافة الأعمار بما فيها الرضّع. يتمثل العلاج بزرع منظم خطى القلب لمنع التباطؤ، وإعطاء أدوية كابحة لسرعة القلب لتجنب التسارع.
احصارات القلب
إحصارات القلب تشمل العلل المتعلقة بانتقال الشارة المحفزة عبر أقسام جهاز التوصيل القلبي، وهي المراحل التي تنتقل خلالها الشارة المحفزة من العقدة الجيبية عبر أذيني القلب وعبر العقدة الأذينية البطينية، مرورًا بأغصان التوصيل وصولاً إلى البطينين. والإحصارات تكمن في تأخير وصول الشارة المحفزة أو حتى تعطيل جزئي أو كامل لانتقال الشارة المحفزة.
إحصار جيبي أذيني
الإحصار الجيبي الأذيني (بالإنجليزية: Sinuatrial Block) هو تعطيل انتقال الشارة المحفزة من العقدة الجيبية إلى الأذينين، يقسم الإحصار الجيبي الأذيني إلى ثلاث درجات بشكل مشابه للإحصار الأذيني البطيني. يصعب التعرف على الإحصار الجيبي الأذيني من الدرجة الأولى بتحليل مخطط القلب الكهربائي، وذلك لأن فترة خروج الشارة المحفزة من العقدة الجيبية لا تظهر في المخطط.[7] بينما يمكن تحليل الإحصار الجيبي الأذيني من الدرجتين الثانية والثالثة من خلال مراقبة موجات الP أو عدم ظهورها.
إحصار أذيني بطيني

يُدعى تعطل عملية انتقال الشارة المحفزة في القلب من الأذينين إلى البطينين بالإحصار، وعادةً ما يكون الخلل في العقدة الأذينية البطينية التي تتعثر في نقل الشارة. يُقسم الإحصار إلى ثلاثة درجات. الإحصارات من الدرجة الثانية أو الثالثة يؤدوا إلى عدم وصول كل شارة إلى البطين، مما يؤدي إلى تباطؤ انقباضات البطينين إلى ما دون 50 في الدقيقة!
إحصارات الحزيمة
عندما يتعطل انتقال الشارة المحفزة عبر واحدة من حزيمتا البطين اليمنى أو اليسرى، فإن ذلك يظهر في مخطط كهربية القلب على شكل توسع في مركب QRS[8] وتغيير يدل على تعويق انتقال الشارة إلى أحد البطينين سواءً جزئيًا أو كليًا، فتصل الشارة البطين عبر البطين الآخر. هذه الإحصارات لا يظهر لها أعراض، وذلك لأن الشارة في المحصلة تنتقل عبر الحزيمة الثانية غير المصابة إلى عضلة البطين، وبالتالي لا ينشأ عنها لا تسارع ولا تباطؤ. (![]() إحصار الحزيمة).
إحصار الحزيمة).
خوارج الإنقباض
هناك حالات يكون فيها النظم القلبي منتظمًا، ولكن يحدث بين الفينة والأخرى أن تنشأ شارة محفزة شاردة، تخرج على النظم القلبي وتؤدي إلى حدوث انقباض إضافي يستبق الانقباض الطبيعي القادم، هذه النبضة المستبقة (بالإنجليزية: premature) تُدعى بخوارج الانقباض لخروجها على النظم القلبي. تُقسم الخواج إلى قسمين أساسيين هما: خوارج أُذينية (فوق بطينية)، وخوارج بطينية وذلك اعتماداً على مصدر الانقباضة الخارجة.
السكتة القلبية

هناك بضعة اضطرابات نظمية ينجم عنها عجز القلب عن القيام بضخ الدم، وهذه الاضرابات النظمية غير النابضة تشكل خطرًا حادًا على حياة المصاب، وتودي للوفاة خلال بضعة دقائق إذا لم تنته أو يتم علاجها بالإنعاش القلبي الرئوي.
من الاضطرابات النظمية التي ترافق توقف القلب:
- الرفرفة أو الرجفان البطيني (
 #تسرع بطيني).
#تسرع بطيني). - الصمت القلبي، وهو عدم ظهور أي نشاط كهربي للقلب، ويدعى أيضًا بتوقف الإنقباض(بالإنجليزية: Asystole). ويمكن أن ينجم الصمت القلبي عن إحصار قلبي تام غير معوض، أو قد ينجم عن مرض حاد خارج عن القلب، مثل توقف في التنفس، أو استرواح الصدر، أو غيرهما من الحالات الطبية الحرجة.
- التسارع البطيني غير النابض.
- الانفصام الكهربائي للقلب.
علاج اضطراب النظم القلبي
عتمد معالجة اضطرابات نظم القلب على نمط الاضطرابات وعلى درجة خطورتها. فهناك أنواع كثيرة من اضطرابات نظم القلب لا تحتاج إلى أي معالجة.
أما إذا كان لدى المريض ضربات ساقطة يتخطاها قلبه، فقد يطلب الطبيب منه التخفيف من تناول الكافيين. وقد يكون التخفيف من تناول الكافيين كافياً أحياناً لإعادة نظم القلب إلى الوضع الطبيعي.
وفي حالات أخرى، قد تكفي الأدوية لإعادة نظم القلب إلى الوضع الطبيعي.
أحياناً تدعو الحاجة لإعطاء مميعات الدم لمنع تشكل الخثرات في القلب. كما أن خفض ضغط الدم يساعد على منع تشكل الخثرات أيضاً.
أما إذا فشلت كل الإجراءات السابقة في معالجة اضطراب نظم القلب، يمكن اللجوء إلى إجراءات أخرى. فقد يحاول الطبيب استعادة نظم القلب الطبيعي عن طريق تعريض القلب لصدمات كهربائية. ويدعى هذا الإجراء تقويم نظم القلب بالصدمة الكهربائية أو التقويم الكهربي لنظم القلب.
تنجم اضطرابات نظم القلب أحياناً عن فرط نشاط مناطق معينة في القلب. وفي هذه الحالة، قد يدخل الطبيب أنبوباً دقيقاً عبر أحد الأوعية الدموية إلى القلب، ليتلف الممرات الكهربائية في هذه المناطق والتي تسبب تنبيهاً كهربائياً زائداً. ويطلق على هذا الإجراء إتلاف النسيج الناقل للتنبيهات الكهربية بواسطة التواترات كهربائي.
في الحالات التي يكون معدل نظم القلب فيها بطيئاً للغاية، يمكن زرع جهاز يدعى ناظم الخطى حتى يحافظ على معدل نظم القلب عند مستوى معين.
في الحالات التي يكون معدل القلب فيها سريعاً جداً، يمكن زرع مزيل للرجفان عن طريق الجراحة. ويتبه مزيل الرجفان حين تصل سرعة القلب إلى حد خطير، فيرسل صدمة كهربائية إلى القلب لإعادته إلى الوضع الطبيعي.
في بعض حالات اضطرابات النظم، يمكن إعطاء المريض أدوية طويلة المدى للوقاية من حدوث اضطرابات نظم القلب.
مراجع
- ^ تقرير إعلامي عن غرس مسجل النوبة على يوتيوب
- ^ فحوصات الوظيفة الكهربائية للقلب من صفحة جامعة هارفارد بحسب ظهور 4.9.2008. (بالإنجليزية) نسخة محفوظة 01 سبتمبر 2014 على موقع واي باك مشين.
- ^ الفحص الوظيفي الكهربائي (بالإنجليزية: Electrophysiologic Study) (بالإنجليزية) "نسخة مؤرشفة". مؤرشف من الأصل في 2010-11-08. اطلع عليه بتاريخ 2008-09-04.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ اللانظميات الخاصة في صفحة البوابة الطبية، بحسب عرض 5.9.2008. [وصلة مكسورة] نسخة محفوظة 10 يونيو 2011 على موقع واي باك مشين.
- ^ ACC/AHA/ESC 2006 Guidelines for the Management of Patients With Atrial Fibrillation نشرت في Circulation. 2006;114:e257-e354.PMID 16908781 انظر (التوصيات المشتركة للكلية الأمريكية للقلب، جمعية القلب الأمريكية وجمعية القلب الأوروبية.) (بالإنجليزية) "نسخة مؤرشفة". مؤرشف من الأصل في 2011-06-23. اطلع عليه بتاريخ 2008-10-13.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ متلازمة العقدة الجيبية المريضة[وصلة مكسورة] عن مايو كلينيك (عرض 13.10.2008). (بالإنجليزية) "نسخة مؤرشفة". مؤرشف من الأصل في 2014-01-02. اطلع عليه بتاريخ 2008-10-13.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ Sinuatrial exit Block from "Learn the Heart.com" (بالإنجليزية) "نسخة مؤرشفة". مؤرشف من الأصل في 2015-10-29. اطلع عليه بتاريخ 2013-12-29.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link) - ^ صفحة إحصار الحزيمة لمستشفى مايو كلينيك Bundle Branch Block from Mayo Clinic (بالإنجليزية) "نسخة مؤرشفة". مؤرشف من الأصل في 2014-01-02. اطلع عليه بتاريخ 2013-12-29.
{{استشهاد ويب}}: صيانة الاستشهاد: BOT: original URL status unknown (link)
وصلات خارجية
- صفحة المكتبة الطبية الوطنية الأمريكية المتعلقة باضطرابات النظم (بالإنجليزية)
- شرح حول فحص الوظيفة الكهربائية للقلب عن صفحة جمعية القلب الأمريكية. (بالإنجليزية)
- مقاربة المريض المشتبه أو المثبت إصابته باضطراب النظم (من البوابة الطبية).
- أمراض القلب عن البوابة الطبية.
| اضطراب نظم قلبي في المشاريع الشقيقة: | |